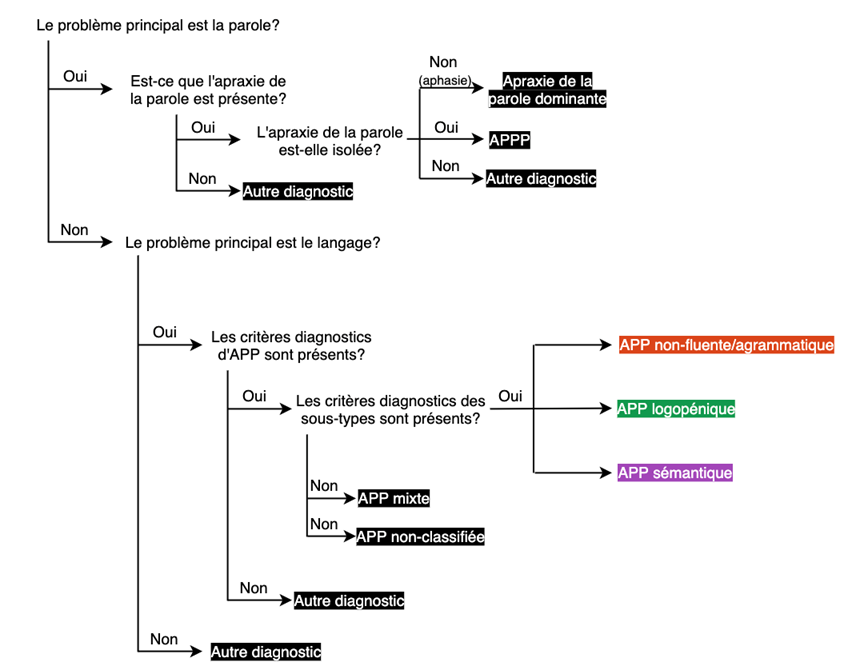
Apraxie primaire progressive de la parole
Définition
- L’apraxie primaire progressive de la parole est une maladie neurodégénérative qui atteint la planification et la programmation des mouvements responsables de la parole (Botha, H., & Josephs, K. A., 2019). L’atteinte se traduit par des erreurs articulatoires (distorsions, additions) et prosodiques (débit lent, parole segmentée). Il peut aussi être difficile pour l’individu d’initier la parole.
- L’apparition de la maladie est progressive et atteint initialement la parole de façon prédominante. On doit suspecter une apraxie primaire progressive de la parole chez toute personne avec une difficulté évolutive de la parole.
- Les hommes et les femmes sont atteints de manière égale et il n’y a pas de facteurs socioéconomiques, éducationnels et/ou environnementaux liés à l’apparition de la maladie (Duffy, J. R., Utianski, R. L., & Josephs, K. A., 2020).
- Chez 25 % des patients, l’histoire familiale pour une maladie neurodégénérative est positive (Duffy, J. R., Utianski, R. L., & Josephs, K. A., 2020).
- Étant une maladie neurodégénérative rare, aucune étude ne s’est encore penchée sur la prévalence de l’apraxie primaire progressive de la parole. On estime qu’elle est de 4.4 cas pour 100,000 personnes (Botha, H., & Josephs, K. A., 2019).
Voici un extrait vidéo d’un homme présentant une apraxie primaire progressive de la parole :
Critères diagnostiques (Basé sur Botha, H., & Josephs, K. A., 2019)Plainte principale souvent rapportée : « Je sais ce que je veux dire, mais ça ne sort pas ». |
|---|
| Critères d’inclusion |
|
| Critères d’exclusion |
|
Lorsque la maladie progresse, l’apraxie de la parole tend à rester le symptôme prédominant, mais le patient peut développer d’autres symptômes neurodégénératifs tels que des troubles moteurs, langagiers et comportementaux.
L’imagerie
À l’imagerie, autant sur l’IRM fonctionnelle qu’à la tomographie par émissions de positrons au 18F-fluorodésoxyglucose (TEP-SCAN), on observe deux zones précises et focales impliquées dans les premiers signes de la maladie, lorsque l’apraxie de la parole est le seul symptôme : le cortex prémoteur supérieur et l’aire motrice supplémentaire (AMS). Au niveau de la substance blanche, à l’imagerie de diffusion, on peut aussi observer une dégénérescence focale sous les régions de cortex atrophiées et dans le centre du corps calleux (Josephs, K. A. et al., 2014).
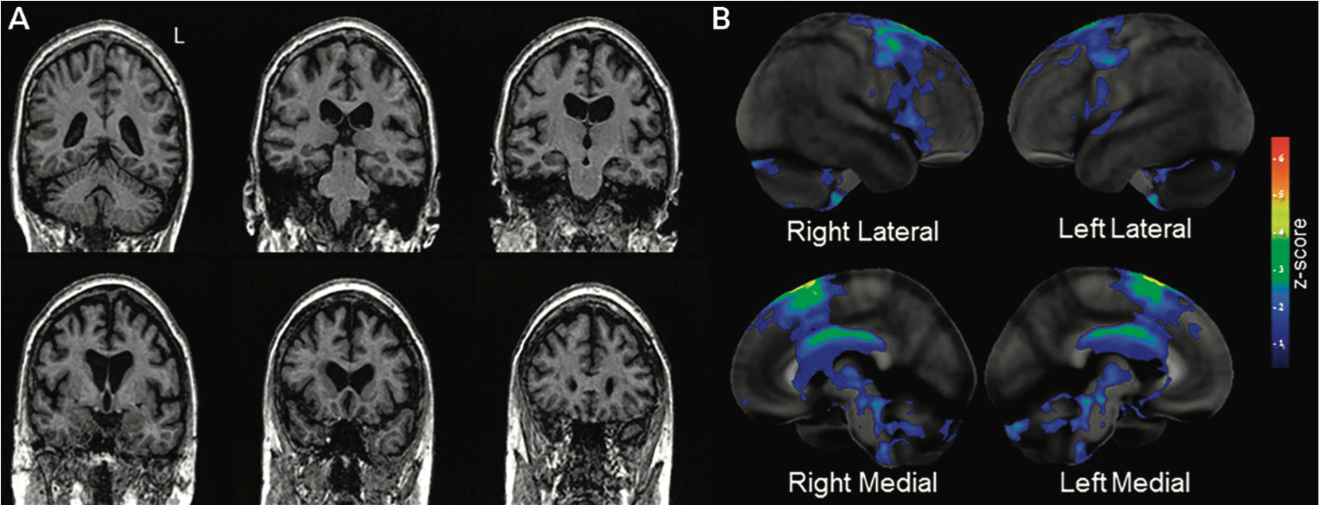
Puisque cette maladie épargne le langage, les régions responsables de cette fonction, soit le gyrus frontal inférieur et la région temporale latérale, sont initialement épargnées (Botha, H., & Josephs, K. A., 2019).
Les sous-types de la maladie
Il existe trois sous-types principaux à l’apraxie primaire progressive de la parole :
- Le sous-type phonétique se caractérise par la présence de distorsions (ex. pamplemousse à papemousse) et d’additions (ex. fleur à feleur).
- Le sous-type prosodique se caractérise par un discours lent et segmenté.
- On parle d’un sous-type mixte lorsqu’aucun des deux sous-types prédomine ou lorsque la parole est trop sévèrement atteinte pour pouvoir évaluer les sous-types (Utianski, R. L. et al., 2018).
Il y a encore très peu de recherche et d’information sur les sous-types, leurs premiers symptômes et leur évolution, mais il est tout de même connu que le sous-type prédominant à la présentation a un impact sur le pronostic et l’évolution de la maladie. En effet, le sous-type prosodique est davantage associé à une évolution plus rapide et plus agressive de la maladie vers une paralysie supranucléaire (Utianski, R. L. et al., 2018). Ces patients montrent également une apparition plus précoce et un déclin plus rapide de leur parkinsonisme. À l’opposé, le sous-type phonétique est associé à une évolution plus rapide de l’atteinte motrice de la parole ainsi qu’à une aphasie plus sévère (Whitwell et al., 2017).
À l’imagerie, les 2 sous-types démontrent une atteinte de l’aire motrice supplémentaire. À l’IRM, le sous-type prosodique montre une atrophie focale de l’AMS tandis que le sous-type phonétique montre une atrophie additionnelle au cortex préfrontal au le cervelet.
À l’IRM de diffusion, on peut observer une atteinte bilatérale de l’AMS dans le sous-type phonétique avec une extension à la région frontale supérieure, au corps calleux et au cingulum. Le sous-type prosodique, lui, montre une atteinte au pédoncule cérébral droit.
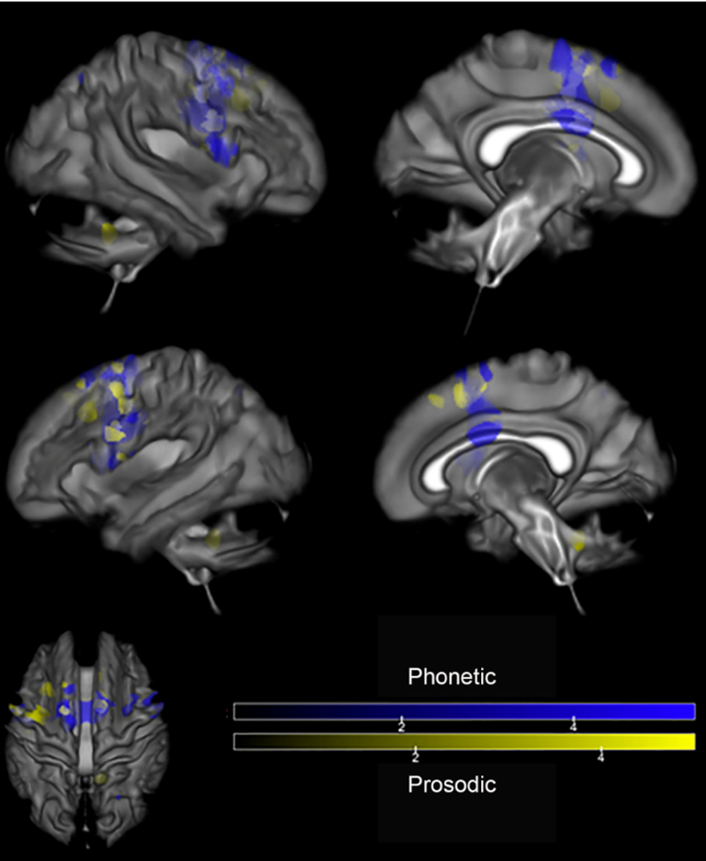
Finalement, la TEP-FDG montre un hypométabolisme à l’AMS dans les 2 groupes, ainsi qu’un hypométabolisme de la région frontale supérieure et insulaire ainsi que du cervelet dans le sous-groupe phonétique (Utianski, R. L. et al., 2018).
Autres signes et symptômes
L’apraxie primaire progressive de la parole est souvent associée à l’apraxie bucco-faciale, qui est caractérisée par la difficulté à réaliser des mouvements non verbaux impliquant les structures du visage, de la bouche ou du larynx. Elle est observée chez environ le 2/3 des patients présentant une apraxie primaire progressive de la parole. On peut la mettre en évidence en demandant au patient de mimer des mouvements simples tels que : souffler, gonfler les joues, siffler et tirer la langue (Botha, H., & Josephs, K. A., 2019).
Au niveau du comportement, certains changements transitoires peuvent être observés lors de l’évolution de la maladie. Selon une collecte de données sur dossier effectuée à la Clinique interdisciplinaire de mémoire du CHU de Québec (CIME), les plus fréquents sont l’anxiété, l’irritabilité et la désinhibition.
Des données préliminaires recueillies dans notre milieu clinique suggèrent que les fonctions exécutives (FÉ) sont souvent altérées dès le diagnostic de la maladie. Puisque les patients consultent en moyenne un peu plus de deux ans après le début des symptômes, il est possible de dire que cette atteinte peut se présenter après 2-3 ans d’évolution. À l’opposé, d’autres études ne mentionnent pas l’atteinte des FÉ ou mentionnent qu’elles sont bien préservées. La présence ou l’absence d’atteinte des fonctions exécutives n’est ni un critère d’inclusion, ni un critère d’exclusion de l’apraxie primaire progressive de la parole. Sa présence lors de l’évolution est probable puisque les FÉ sont étroitement liées au cortex préfrontal. Somme toute, il est possible de mettre une atteinte des FÉ en évidence par plusieurs tests : le test de l’horloge, le test de Luria, le dessin des pentagones, le calcul à rebours (100-7). La présence de persévération lors des tests cognitifs est aussi signe d’une atteinte des fonctions exécutives.
Un symptôme moins fréquent est l’inversion du oui et du non (Josephs, K. A. et al., 2014).
Certaines fonctions cognitives demeurent toutefois relativement préservées tout au long de la maladie :
- La mémoire
- Les fonctions visuospatiales
- La compréhension
- Les gnosies
L’évolution de l’apraxie primaire progressive de la parole
Le devenir à long terme des patients avec apraxie primaire progressive de la parole est méconnu. Certains patients présentent des troubles frontaux (fonctions exécutives, trouble du comportement). Par contre, aucune évolution linéaire n’a été décrite dans la littérature et il existe une certaine hétérogénéité chez les patients. Généralement, les patients avec apraxie primaire progressive de la parole évoluent beaucoup plus lentement que les patients avec APP.
Des signes de parkinsonisme tels qu’une rigidité liée à l’activation du membre controlatéral (manoeuvre de Froment), des mouvements ralentis des doigts et une réduction des mouvements spontanés apparaissent souvent 2 à 3 ans après le début de l’évolution de la maladie. Les signes les plus fréquents sont la bradykinésie et le faciès figé. Ce début de parkinsonisme peut aussi s’accompagner d’apraxie idéomotrice (Botha, H., & Josephs, K. A., 2019; Josephs, K. A. et al., 2014).
Faisant elle-même partie de la famille des tauopathies, l’apraxie primaire progressive de la parole a souvent tendance à évoluer vers une paralysie supranucléaire (PSP) ou un syndrome corticobasal (SCB) (Utianski, R. L. et al., 2018), qui sont des syndromes parkinsoniens. La PSP se caractérise par une rigidité axiale, des chutes, une dysfonction pseudobulbaire, une parésie du regard vertical, une dysphagie et une atteinte cognitive et changements de personnalité. Le SCB combine des atteintes corticales telles que l’apraxie, l’agraphesthésie, l’astéréognosie à certains troubles du mouvement (rigidité, dystonie, myoclonie).
Plus rarement, l’apraxie primaire progressive de la parole évolue vers une sclérose latérale amyotrophique (SLA). L’évolution de cette variante est méconnue puisqu’elle est rare, mais il est attendu de cette variante qu’elle progresse plus rapidement, vu le caractère plus agressif de la SLA.
On s’attend à ce que la composante d’apraxie de la parole prédomine tout au long de l’évolution. Initialement, les difficultés peuvent se limiter aux mots longs et plus complexes au plan articulatoire. La parole est donc ralentie et segmentée pour éviter de trébucher sur les mots. Éventuellement, les mots plus simples seront aussi plus difficiles à prononcer, puis la maladie évoluera vers un mutisme complet (7-10 ans après le début des symptômes; Duffy, J. R., Utianski, R. L., & Josephs, K. A., 2020).
En général, l’autonomie pour les activités de la vie quotidienne (ex. hygiène, habillage) et domestique (ex. cuisine, entretien, finances, hygiène, habillage, etc.) est bien préservée. Selon les données recueillies à la CIME, il est tout de même possible que certaines difficultés par rapport à ces activités surgissent en cours d’évolution de la maladie. Cependant, plusieurs patients ont rapporté que leurs difficultés de parole ont mené à une retraite hâtive, une altération des activités de la vie quotidienne et une réduction des interactions sociales (Utianski, R. L. et al., 2018).
Une majorité des patients vont développer une dysphagie, avec épisodes d’étouffements. La dysphagie se manifeste surtout lors de la consommation de liquides (Josephs, K. A. et al., 2014).
Au fur et à mesure que la maladie progresse, la dégénérescence du lobe frontal peut aussi entrainer des symptômes au niveau du comportement, l’apparition de réflexes primitifs et des atteintes des fonctions exécutives (Utianski, R. L. et al., 2018; données CIME).
L’évolution de l’apraxie primaire progressive de la parole peut aussi entrainer l’apparition d’incontinence urinaire, de dysarthrie (spastique ou hypokinétique), d’aphasie et d’agrammatisme (surtout à l’écriture; Botha, H., & Josephs, K. A., 2019). On peut aussi s’attendre à une détérioration des praxies, de l’apraxie bucco-faciale et de la dysarthrie ainsi qu’une évolution des symptômes parkinsoniens, menant à une instabilité posturale ainsi qu’à des chutes (Josephs, K. A. et al., 2014).
L’apraxie primaire progressive de la parole vs l’aphasie primaire progressive non‑fluente/agrammatique
Contrairement à la variante non-fluente/agrammatique de l’APP, il est rare de rencontrer de l’agrammatisme dans l’apraxie primaire progressive de la parole. Dans l’apraxie primaire progressive de la parole, le discours est laborieux et hésitant, mais le langage (accès lexical, lecture, écriture, grammaire, compréhension) ainsi que la mémoire sont généralement préservés.
Certaines caractéristiques sont présentes dans les deux pathologies neurodégénératives :
- Inversion oui/non
- Apraxie orofaciale
- Parkinsonisme
Comment dépister une apraxie primaire progressive de la parole
Il est important de noter que les tests cognitifs tels que le MoCA et le MMSE sont généralement bien réussis chez les patients avec apraxie primaire progressive de la parole et les scores ne chutent pas drastiquement avec la progression de la maladie. Cependant, en raison de l’atteinte de la parole, les réponses écrites devraient être acceptées/encouragées afin de permettre une évaluation plus juste des capacités cognitives.
Pour poser le diagnostic d’apraxie primaire progressive de la parole, il est important d’évaluer toutes les fonctions du langage afin de différencier une atteinte de la parole (ex : apraxie primaire progressive de la parole) d’une atteinte langagière (ex : APP non‑fluente).
Rappel : Langage vs Parole |
|---|
| Langage |
Le langage comprend plusieurs fonctions :
|
| Parole |
Exécution neuromusculaire du langage. Problèmes liés à la parole :
|
En cas de doute sur l’intégrité des fonctions langagières et de la parole, une évaluation complète en orthophonie permettra de préciser le diagnostic différentiel.
Pour la séquence complète de dépistage d’atteinte du langage ou de la parole, se référer à la section « Je suis médecin en cabinet et je veux dépister une APP »
Lors du langage spontané du patient, remarquez s’il y a :
- Des distorsions ou des additions (pampemousse pour pamplemousse)
- Une difficulté à prononcer/articuler les mots
- Un langage parsemé de blocages
- Un discours ralenti et segmenté
- Des paraphasies phonologiques (par ex. dateau pour bateau) ou sémantiques (par ex. chaise pour sofa)
Comme mentionné précédemment, la pathologie sous-jacente à l’apraxie primaire progressive de la parole est généralement une tauopathie. Ainsi, il est primordial de questionner et d’évaluer les changements au plans moteurs qui pourraient être des signes de parkinsonisme :
- Bradykinésie
- Ralentissement à la marche
- Démarche parkinsonienne (diminution du polygone de sustentation, festination, posture penchée vers l’avant, etc.)
- Chutes
- Faciès figé
- Rigidité
On recherche donc à l’examen un langage qui est préservé. Par contre, la parole peut être lente et segmentée et/ou parsemée d’erreurs articulatoires (distorsions, additions).
Prise en charge par le médecin de 1ère ligne
Pour l’information complète sur la prise en charge, se référer à la section « Prise en charge par le médecin de 1ère ligne ».
Après avoir dépisté un trouble de la parole chez un patient, il est recommandé de référer celui-ci en orthophonie. Dans le cas d’une apraxie primaire progressive de la parole, le rôle principal de l’orthophoniste sera de planifier/introduire une méthode de communication alternative et augmentée (ex : utilisation d’une tablette électronique, pictogrammes/symboles, communication à l’écrit, etc.). Afin de permettre une prise en charge optimale, il est primordial de référer le patient le plus tôt possible dans l’évolution de sa maladie.
Il n’existe actuellement pas de traitement pharmacologique curatif. Par contre, la dimension psychologique du problème est très importante. Les MD de famille devraient explorer la sphère psychosociale du problème. En effet, les troubles de la parole entrainent une difficulté à communiquer et celle-ci peut provoquer de l’isolement et de l’anxiété chez les patients.
Références
- Botha, H., & Josephs, K. A. (2019). Primary Progressive Aphasias and Apraxia of Speech. Continuum (Minneapolis, Minn.), 25(1), 101–127. – https://doi-org.acces.bibl.ulaval.ca/10.1212/CON.0000000000000699.
- Duffy, J. R., Utianski, R. L., & Josephs, K. A. (2020). Primary progressive apraxia of speech: from recognition to diagnosis and care. Aphasiology, 1-32. – https://doi.org/10.1080/02687038.2020.1787732.
- Josephs, K. A., Duffy, J. R., Strand, E. A., Machulda, M. M., Senjem, M. L., Gunter, J. L., Schwarz, C. G., Reid, R. I., Spychalla, A. J., Lowe, V. J., Jack, C. R., Jr, & Whitwell, J. L. (2014). The evolution of primary progressive apraxia of speech. Brain : a journal of neurology, 137(Pt 10), 2783–2795. – https://doi-org.acces.bibl.ulaval.ca/10.1093/brain/awu223.
- Clinical Progression in Four Cases of Primary Progressive Apraxia of Speech. American journal of speech-language pathology, 27(4), 1303–1318. – https://doi-org.acces.bibl.ulaval.ca/10.1044/2018_AJSLP-17-0227.
- Utianski, R. L., Duffy, J. R., Clark, H. M., Strand, E. A., Botha, H., Schwarz, C. G., Machulda, M. M., Senjem, M. L., Spychalla, A. J., Jack, C. R., Jr, Petersen, R. C., Lowe, V. J., Whitwell, J. L., & Josephs, K. A. (2018). Prosodic and phonetic subtypes of primary progressive apraxia of speech. Brain and language, 184, 54–65. – https://doi-org.acces.bibl.ulaval.ca/10.1016/j.bandl.2018.06.004.